- Autor Rachel Wainwright [email protected].
- Public 2024-01-15 19:54.
- Zuletzt bearbeitet 2025-11-02 20:14.
Dyslipidämie
Der Inhalt des Artikels:
- Ursachen
- Arten von Dyslipidämien
- Zeichen
- Diagnose
- Behandlung
- Verhütung
- Folgen und Komplikationen
Dyslipidämie ist eine Verletzung des Lipidstoffwechsels, die in einer Änderung der Lipidkonzentration im Blut besteht (Abnahme oder Zunahme) und sich auf die Risikofaktoren für die Entwicklung zahlreicher pathologischer Prozesse im Körper bezieht.
Cholesterin ist eine organische Verbindung, die unter anderem in Zellmembranen vorkommt. Diese Substanz ist in Wasser unlöslich, aber in Fetten und organischen Lösungsmitteln löslich. Ungefähr 80% des Cholesterins wird vom Körper selbst produziert (Leber, Darm, Nebennieren, Nieren, Sexualdrüsen sind an seiner Produktion beteiligt), die restlichen 20% gelangen über die Nahrung in den Körper. Die Darmflora ist aktiv am Cholesterinstoffwechsel beteiligt.
Zu den Funktionen von Cholesterin gehören die Gewährleistung der Stabilität von Zellmembranen in einem weiten Temperaturbereich, die Teilnahme an der Synthese von Vitamin D, Nebennierenhormonen (einschließlich Östrogenen, Progesteron, Testosteron, Cortisol, Aldosteron) und Gallensäuren.
Die Transportformen der Lipide im Körper sowie die Strukturelemente der Zellmembranen sind Lipoproteine, Komplexe aus Lipiden (Lipo-) und Proteinen (Proteinen). Lipoproteine werden unterteilt in freie (Blutplasma-Lipoproteine, wasserlöslich) und strukturelle (Lipoproteine von Zellmembranen, Myelinscheide von Nervenfasern, unlöslich in Wasser).
Die am meisten untersuchten freien Lipoproteine sind Blutplasma-Lipoproteine, die nach ihrer Dichte klassifiziert werden (je höher der Lipidgehalt, desto niedriger die Dichte):
- Lipoproteine mit sehr geringer Dichte;
- Lipoproteine niedriger Dichte;
- Lipoproteine hoher Dichte;
- Chylomikronen.
Cholesterin wird durch Chylomikronen, Lipoproteine mit sehr niedriger und niedriger Dichte, zu peripheren Geweben transportiert, und es wird durch Lipoproteine mit hoher Dichte zur Leber transportiert. Während des lipolytischen Abbaus von Lipoproteinen sehr niedriger Dichte, der unter der Wirkung des Enzyms Lipoproteinlipase auftritt, werden Lipoproteine mittlerer Dichte gebildet. Normalerweise sind Lipoproteine mittlerer Dichte durch eine kurze Lebensdauer im Blut gekennzeichnet, können sich jedoch bei einigen Störungen des Lipidstoffwechsels ansammeln.
Dyslipidämie ist einer der Hauptrisikofaktoren für die Entwicklung von Atherosklerose, die wiederum für die meisten im Alter auftretenden Pathologien des Herz-Kreislauf-Systems verantwortlich ist. Atherogene Störungen des Lipidstoffwechsels umfassen:
- erhöhte Konzentration des Gesamtblutcholesterins;
- erhöhte Spiegel an Triglyceriden und Lipoproteinen niedriger Dichte;
- Senkung der Lipoproteinspiegel hoher Dichte.
Ursachen
Die Gründe für die Entwicklung von Dyslipidämien können angeboren sein (einzelne oder mehrfache Mutationen, die zu Überproduktion oder Defekten bei der Freisetzung von Triglyceriden und Lipoproteinen niedriger Dichte oder Hypoproduktion oder übermäßiger Ausscheidung von Lipoproteinen hoher Dichte führen) und erworben werden. Am häufigsten wird Dyslipidämie durch eine Kombination mehrerer Faktoren verursacht.
Die Hauptkrankheiten, die zur Entwicklung dieses pathologischen Prozesses beitragen, sind diffuse Lebererkrankungen, chronisches Nierenversagen und Hypothyreose. Dyslipidämie tritt häufig bei Patienten mit Diabetes mellitus auf. Der Grund ist die Tendenz solcher Patienten zur Atherogenese in Kombination mit einer erhöhten Konzentration von Triglyceriden und Lipoproteinen niedriger Dichte im Blut und einer gleichzeitigen Abnahme des Spiegels von Lipoproteinen hoher Dichte. Patienten mit Typ-2-Diabetes mellitus haben ein hohes Risiko, an Dyslipidämie zu erkranken, insbesondere solche mit einer Kombination aus niedriger Diabetes-Kontrolle und schwerer Adipositas.
Weitere Risikofaktoren sind:
- das Vorhandensein von Dyslipidämie in der Familiengeschichte, dh erbliche Veranlagung;
- arterieller Hypertonie;
- schlechte Ernährung (insbesondere übermäßiges Essen, übermäßiger Verzehr von fetthaltigen Lebensmitteln);
- Mangel an körperlicher Aktivität;
- Übergewicht (insbesondere abdominale Fettleibigkeit);
- Schlechte Gewohnheiten;
- psycho-emotionaler Stress;
- Einnahme bestimmter Medikamente (Diuretika, Immunsuppressiva usw.);
- Alter über 45.

Arten von Dyslipidämien
Dyslipidämien werden in angeborene und erworbene sowie isolierte und kombinierte Dyslipidämien unterteilt. Hereditäre Dyslipidämien sind monogen, homozygot und heterozygot. Erworbene Gegenstände können primär, sekundär oder ernährungsphysiologisch sein.
Gemäß der Fredrickson-Klassifikation von Dyslipidämien (Hyperlipidämien), die von der Weltgesundheitsorganisation als internationale Standardnomenklatur für Störungen des Lipidstoffwechsels übernommen wurde, wird der pathologische Prozess in fünf Typen unterteilt:
- Dyslipidämie Typ 1 (hereditäre Hyperchylomikronämie, primäre Hyperlipoproteinämie) - gekennzeichnet durch einen Anstieg des Chylomikronspiegels; gehört nicht zu den Hauptgründen für die Entwicklung von atherosklerotischen Läsionen; die Häufigkeit des Auftretens in der Allgemeinbevölkerung beträgt 0,1%;
- Dyslipidämie Typ 2a (polygene Hypercholesterinämie, hereditäre Hypercholesterinämie) - ein Anstieg des Spiegels von Lipoproteinen niedriger Dichte; Häufigkeit des Auftretens - 0,4%;
- Dyslipidämie Typ 2b (kombinierte Hyperlipidämie) - erhöhte Spiegel an Lipoproteinen und Triglyceriden mit niedriger, sehr niedriger Dichte; diagnostiziert in etwa 10%;
- Dyslipidämie Typ 3 (hereditäre Dys-Beta-Lipoproteinämie) - ein Anstieg des Spiegels an Lipoproteinen mittlerer Dichte; hohe Wahrscheinlichkeit, atherosklerotische Läsionen der Blutgefäße zu entwickeln; Häufigkeit des Auftretens - 0,02%;
- Dyslipidämie Typ 4 (endogene Hyperlipämie) - ein Anstieg des Spiegels von Lipoproteinen mit sehr geringer Dichte; tritt in 1% auf;
- Dyslipidämie Typ 5 (hereditäre Hypertriglyceridämie) - ein Anstieg des Chylomikron- und Lipoproteinspiegels mit sehr geringer Dichte.
WHO-Klassifikation von Hyperlipidämien:
| Phänotyp | Plasma HCS | TG | Drogenwechsel | Atherogenität |
| ich | Gefördert | Erhöht oder normal | ↑ XM | Nicht atherogen |
| II a | Gefördert | Normal | ↑ LDL | Hoch |
| II b | Gefördert | Verbessert | ↑ LDL und VLDL | Hoch |
| III | Gefördert | Verbessert | ↑ LDPP | Hoch |
| IV | Öfter normal | Verbessert | ↑ VLDL | Mäßig |
| V. | Gefördert | Verbessert | ↑ XM und VLDLP | Niedrig |
Zeichen
Dyslipidämie hat keine spezifischen Manifestationen, dh nur für sie charakteristische Manifestationen, ihre Symptome ähneln denen vieler anderer Krankheiten. Bei Patienten mit Dyslipidämie können Atemnot, erhöhter Blutdruck, Gewichtszunahme und beeinträchtigte Blutstillung auftreten.
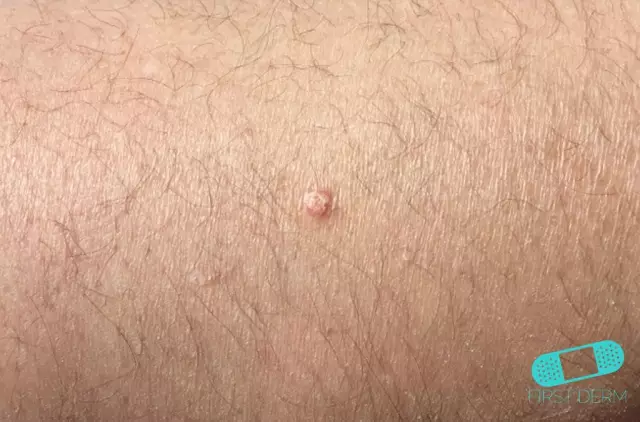
Klinische Marker für Dyslipidämie sind langsam wachsende gutartige Formationen auf der Haut - Xanthome, die wie klar abgegrenzte gelbe Plaques mit einer glatten oder faltigen Oberfläche aussehen. Xanthome sind am häufigsten an den Fußsohlen, Kniegelenken, Händen, Oberschenkeln, Gesäß, Rücken, Gesicht, Kopfhaut lokalisiert, seltener an den Schleimhäuten der Lippen, am weichen und harten Gaumen. Ihre Erziehung geht nicht mit subjektiven Empfindungen einher. Wenn die Xanthome verschmelzen, bildet sich eine große Plaque mit einer lobulären Struktur.

Quelle: nezdorov.com
Manchmal treten bei Dyslipidämie Cholesterinablagerungen unter der Haut des oberen Augenlids (Xanthelasma) auf, bei denen es sich um schmerzlose gelbe Neoplasien handelt, die sich leicht über die Haut erheben. Am häufigsten treten sie bei Frauen auf. Xanthelasmen können einfach oder mehrfach sein, eine weiche Textur haben und in der Regel auf beiden Augenlidern lokalisiert sein. Multiple Xanthelasmen neigen zur Fusion und zur Bildung von Knollenelementen. In einigen Fällen verschmelzen die Neoplasien zu einem durchgehenden Streifen mit einer ungleichmäßigen Kontur, die sich durch das gesamte obere Augenlid erstreckt. Sowohl für Xanthelasmus als auch für Xanthome ist eine maligne Degeneration nicht charakteristisch.
Bei erblicher Dyslipidämie kann ein Lipoidbogen der Hornhaut auftreten, bei dem es sich um eine Schicht von Lipidablagerungen an der Peripherie der Hornhaut des Auges von weißer oder grauweißer Farbe handelt. In der Regel tritt der Lipoidbogen der Hornhaut bei Menschen über 50 Jahren auf, manchmal aber auch bei jüngeren Patienten.
Diagnose
Dyslipidämie ist im Wesentlichen ein Laborindikator, der nur durch die Ergebnisse einer biochemischen Blutuntersuchung bestimmt werden kann.
Daten zur Familienanamnese, körperliche Untersuchung und eine Reihe zusätzlicher Studien sind wichtig, um die Art der Dyslipidämie zu bestimmen.
Mit einem biochemischen Bluttest können Sie den Gehalt an Gesamtcholesterin, Lipoproteinen niedriger und hoher Dichte, Triglyceriden und dem atherogenen Koeffizienten bestimmen. Um das richtige Ergebnis der Analyse zu erhalten, muss am Vortag morgens auf nüchternen Magen Blut gespendet werden. Vermeiden Sie übermäßige körperliche Anstrengung und essen Sie fetthaltige Lebensmittel.
Zusätzliche Labortests: allgemeine Analyse von Blut und Urin, Bestimmung des Homocysteinspiegels, des Blutzuckerspiegels, des Kreatinins, der Leberenzyme, des Schilddrüsen-stimulierenden Hormons, des Homocysteins, der genetischen Forschung.
Aus instrumentellen Diagnosemethoden wird die Ultraschalluntersuchung von Blutgefäßen verwendet.
Behandlung
Die Hauptsache bei der Behandlung von Dyslipidämie besteht darin, die Ursachen ihrer Entwicklung (bei sekundärer Dyslipidämie) oder die dazu beitragenden Faktoren (bei primärer Dyslipidämie) zu beseitigen.
Zunächst ist eine Änderung des Lebensstils erforderlich:
- Optimierung des Tagesablaufs;
- Vermeidung von übermäßigem psychischen Stress;
- regelmäßige, aber nicht schwächende körperliche Aktivität;
- Einhaltung einer Diät.
Die Diät für Dyslipidämie sollte für eine lange Zeit und idealerweise für das Leben befolgt werden. Es ist notwendig, den Gehalt an cholesterinreichen Lebensmitteln, gesättigten Fettsäuren in der Ernährung, vollständig auszuschließen oder signifikant zu begrenzen, um den Verbrauch von Speisesalz zu reduzieren. Es ist notwendig, den Verzehr von fettem Fleisch und Fisch, Innereien, Käse, Eiern, Butter, fetthaltigen Sauermilchprodukten und Kaffee zu begrenzen. Es werden fraktionierte Mahlzeiten empfohlen - mindestens 6-mal täglich in kleinen Portionen.
Die Diät sollte Seefisch, mageres Fleisch, Geflügel, Obst, Gemüse, fettarme Milchprodukte, Getreide und Vollkornbrot enthalten. Es wird empfohlen, die Gerichte zu dämpfen, zu kochen, zu backen oder zu schmoren.

Quelle: okeydoc.ru
Die medikamentöse Therapie besteht in der Verwendung von Medikamenten der Statingruppe, Heparinen, Gallensäure-Sequestriermitteln und Inhibitoren der Cholesterinabsorption im Darm. Bei hohem Blutdruck werden blutdrucksenkende Medikamente verschrieben.
Die medizinische Behandlung der Dyslipidämie bei Kindern erfolgt erst nach 10 Jahren unter zwei Bedingungen:
- keine Familiengeschichte der kardiovaskulären Pathologie;
- die positive Wirkung der Diät-Therapie.
Kräutermedizin kann als zusätzliche Methode verwendet werden. Gebrauchte Zubereitungen aus Pflanzen mit lipotroper Wirkung (Löwenzahnwurzel, Hagebutten, Birkenknospen, Wegerichsaft, Maisseide, Immortelle-Blüten). Es ist zu beachten, dass solche Arzneimittel für die Anwendung bei Patienten mit begleitenden Störungen des Gallenflusses durch die Gallenwege kontraindiziert sind, da sie eine choleretische Wirkung haben.
In einigen Fällen greifen sie auf eine intravenöse Laserbestrahlung von Blut zurück, um es von unerwünschten Lipidelementen zu befreien.
Xanthome und Xanthelasmen werden chirurgisch oder mittels Elektro- oder Laserkoagulation, Kryodestruktion und Radiowellenverfahren entfernt. Kleine Neoplasien werden häufig durch Diathermokoagulation entfernt. Die Entfernung solcher Neoplasien erfolgt ambulant unter örtlicher Betäubung.
Verhütung
Um die Entwicklung einer Dyslipidämie zu verhindern, wird empfohlen:
- ausgewogene Ernährung;
- Korrektur von Übergewicht;
- Ablehnung von schlechten Gewohnheiten;
- ausreichende körperliche Aktivität;
- Vermeidung von übermäßigem psychischen Stress;
- Blutdruckkontrolle;
- angemessenes Arbeits- und Ruhezustand;
- Behandlung von Krankheiten, die zu einer Störung des Fettstoffwechsels führen können.
Folgen und Komplikationen
In Abwesenheit einer Behandlung vor dem Hintergrund einer Dyslipidämie entwickelt sich eine Atherosklerose der Gefäße, deren Folge ist: ischämische Herzkrankheit, Myokardinfarkt, Herzrhythmusstörungen, Herzinsuffizienz, ischämischer Schlaganfall, Bluthochdruck, Darminfarkt, intermittierende Claudicatio, trophische Geschwüre.
YouTube-Video zum Artikel:

Anna Aksenova Medizinische Journalistin Über den Autor
Ausbildung: 2004-2007 Spezialität "Labordiagnostik" des "First Kiev Medical College".
Die Informationen werden verallgemeinert und nur zu Informationszwecken bereitgestellt. Wenden Sie sich beim ersten Anzeichen einer Krankheit an Ihren Arzt. Selbstmedikation ist gesundheitsschädlich!