- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Zuletzt bearbeitet 2025-11-02 20:14.
Atopische Dermatitis bei Kindern
Der Inhalt des Artikels:
- Ursachen der atopischen Dermatitis bei Kindern und Risikofaktoren für ihre Entwicklung
- Formen der Krankheit
- Stufen
- Symptome einer atopischen Dermatitis bei Kindern
- Diagnose
- Behandlung von Neurodermitis bei Kindern
- Mögliche Komplikationen und Folgen
- Prognose
- Verhütung
Atopische Dermatitis bei Kindern ist eine genetisch bedingte chronische allergische Entzündung der Haut, die durch starken Juckreiz und Hautausschläge in bestimmten Altersgruppen gekennzeichnet ist.

Nahrungsmittelallergene spielen häufig eine Rolle als Auslöser für die Entwicklung einer atopischen Dermatitis bei Kindern.
Atopische Dermatitis bei Kindern ist eine Krankheit, die in der pädiatrischen Praxis äußerst häufig ist (laut einer globalen internationalen Studie ist sie für jeden fünften Fall von allergischen Dermatosen verantwortlich) und auf allen Kontinenten bei Vertretern aller Rassen auftritt.
Derzeit gibt es einen stetigen Trend zu einem Anstieg der Inzidenz (mindestens ein zweifacher Anstieg in den letzten 30 Jahren wurde zuverlässig bestätigt). In Europa liegt die Zahl der Kinder mit dieser Diagnose bei 15,6%, in den USA sind 17,2% Träger der Krankheit, in Japan - 24% in Russland - 30-35% der Kinder. Mädchen werden häufiger krank.
In den letzten Jahren haben Forscher die hohe Inzidenz von Neurodermitis bei Kindern mit einer ungünstigen Umweltsituation, der Ausbreitung künstlicher Ernährung, Massenimpfungen, einer schlechten Ernährung mit einem hohen Anteil raffinierter Lebensmittel und dem Vorhandensein schlechter Gewohnheiten bei Eltern in Verbindung gebracht, obwohl die verlässlichen Gründe unbekannt sind.
Zusätzlich zu der höheren Häufigkeit des Auftretens in den letzten Jahren hat die Manifestation der atopischen Dermatitis bei Kindern zugenommen:
- ein ausgedehnterer Bereich der Hautschädigung;
- eine Zunahme der Morbiditätsstruktur von Formen mit schwerem Verlauf;
- eine Erhöhung des Anteils atopischer Dermatitis, die durch die Hinzufügung einer Sekundärinfektion erschwert wird;
- Verjüngung der Krankheit (in fast der Hälfte der Fälle treten schmerzhafte Manifestationen einer atopischen Dermatitis bei Kindern im ersten Lebensmonat auf).
Mitte der 90er Jahre des letzten Jahrhunderts wurde die Rolle von Immunmechanismen bei der Entstehung der Krankheit (hohe Bereitschaft des Körpers für allergische Reaktionen) eindeutig nachgewiesen. Dann kombinierte der vorgeschlagene Begriff "atopische Dermatitis" die folgenden unterschiedlichen Nosologien: Neurodermitis, endogenes Ekzem, exsudatives Ekzematoid, Asthma-Ekzem, konstitutionelles Ekzem, exsudative Diathese, allergische Diathese, Kindheitsekzem, echtes Ekzem, Windeldermatitis.
Atopische Dermatitis bei Kindern ist ein ernstes medizinisches und soziales Problem sowohl für das Kind als auch für Familienmitglieder, da sie die Lebensqualität erheblich beeinträchtigt und die soziale Aktivität beeinträchtigt, was durch kosmetische Mängel, Juckreizbeschwerden, die Möglichkeit einer Infektion von Hautläsionen usw. erleichtert wird.
In jüngsten Studien wurde nachgewiesen, dass atopische Dermatitis bei Kindern die erste Manifestation des sogenannten allergischen (atopischen) Marsches ist - ein fortschreitender Prozess, der durch die fortschreitende Entwicklung allergischer Symptome (Bindehautentzündung, Heuschnupfen, Urtikaria, Rhinitis, Asthma bronchiale, Nahrungsmittelallergien) gekennzeichnet ist.
Ursachen der atopischen Dermatitis bei Kindern und Risikofaktoren für ihre Entwicklung
Die genetische Veranlagung für die Entwicklung einer atopischen Dermatitis bei Kindern wurde in mehr als 80% der Fälle bestätigt (nach anderen Quellen - mehr als 90%). Wenn beide Elternteile Anzeichen einer Atopie aufweisen, steigt das Risiko, ein Kind mit der entsprechenden Krankheit zu bekommen, fast um das Fünffache und beträgt 60-80%. Wenn jedoch einer der Elternteile der Träger der Krankheit ist, liegt das Risiko einer erblichen Übertragung von Neurodermitis zwischen 30 und 50%.

In den meisten Fällen ist atopische Dermatitis auf eine erbliche Veranlagung zurückzuführen
Jüngste Studien auf dem Gebiet der Allergie und Dermatologie haben drei genetisch bedingte Hauptfaktoren identifiziert, die die Entwicklung einer atopischen Dermatitis bei Kindern bestimmen:
- Veranlagung zu allergischen Reaktionen;
- Verletzung der Funktion der Epidermisbarriere;
- eine Kette von pathologischen Reaktionen des Immunsystems, die allergische Veränderungen in der Haut hervorrufen.
Die angeborene Tendenz zur atopischen Dermatitis bei Kindern erklärt sich aus folgenden Gründen:
- Schädigung der genetischen Kontrolle der Zytokinproduktion (meist IL-4, IL-17);
- erhöhte Synthese von Immunglobulin E;
- die Originalität der Reaktion auf die Wirkung von Allergenen;
- Überempfindlichkeitsreaktionen gegen Allergene.
Derzeit sind mehr als 20 Gene bekannt (SELP, GRMP, SPINK5, LEKTI, PLA2G7 und andere, Loci 1q23-q25, 13q14.1, 11q12-q13, 6p21.2-p12, 5q33.2, 5q32), die herkömmlicherweise in 4 unterteilt sind die Hauptklassen mit Mutationen, bei denen eine hohe Wahrscheinlichkeit für die Entwicklung einer atopischen Dermatitis bei Kindern besteht:
- Gene, deren Vorhandensein das Risiko für die Entwicklung der Krankheit aufgrund eines Anstiegs des gesamten Immunglobulins E erhöht.
- Gene, die für die IgE-Antwort verantwortlich sind.
- Gene, die eine erhöhte Reaktion der Haut auf Reize verursachen, die nicht mit Atopie verbunden sind.
- Gene, die an der Umsetzung von Entzündungen unter Beteiligung von Interleukinen beteiligt sind, ohne Verbindung mit Immunglobulin E.
Zusätzlich zu den Merkmalen der Immunantwort sind lokale Mechanismen der Bildung von Neurodermitis bei Kindern erblich vorbestimmt:
- massive Anreicherung von Langerhans-Zellen (intraepidermalen Makrophagen) und Eosinophilen in der Haut, die lange Zeit gegen Apoptose resistent waren;
- eine größere Anzahl von Rezeptoren für Immunglobuline E auf den Membranen dieser Zellen im Vergleich zu gesunden Kindern;
- unzureichende Produktion von Ceramiden, die ein wesentlicher Bestandteil der Zellwände sind;
- übermäßige empfindliche Innervation der Haut;
- Verletzung der Durchlässigkeit der Hautbarriere.
Der Hauptfaktor, der die Unzulänglichkeit der Funktion der Hautbarriere bei Kindern mit atopischer Dermatitis bestimmt, sind Mutationen im Gen, das für das Flaggrin-Protein (FLG), das hydrophile Hauptprotein der Epidermisschicht, kodiert. Dieses Protein ist in Hautzellen konzentriert und erfüllt eine Schutzbarrierefunktion, die das Eindringen aggressiver Substanzen von außen durch die Epidermis verhindert. Bei Vorhandensein defekter Gene, die für die Kodierung von Flaggrin verantwortlich sind, leidet die mechanische Schutzfunktion der Haut, die den Durchgang verschiedener Allergene durch sie verursacht, mit der gleichzeitigen Entwicklung einer allergischen Hautentzündung.
Defekte im Flaggrin-Gen verringern nicht nur die Wirksamkeit des physischen Schutzes, sondern führen auch zu einem Anstieg des perkutanen Verlusts an endogenem Wasser und zu einer Schädigung der Epidermiszellen, die für die Keratinsynthese verantwortlich sind. Dies ist die Ursache für Veränderungen des Hautzustands bei Kindern mit atopischer Dermatitis.
Jüngste Studien haben auch einen genetisch bedingten Defekt bei der Synthese von antimikrobiellen Peptiden in den Hautstrukturen bestätigt, die für einen vollständigen antiviralen, antimykotischen und antibakteriellen Schutz erforderlich sind.
Trotz des Vorhandenseins defekter Gene, deren Mutationen zur Entwicklung der Krankheit führen können, entwickelt sich in 100% der Fälle keine atopische Dermatitis bei Kindern. Für die Verwirklichung einer genetischen Veranlagung für atopische Dermatitis ist der Einfluss bestimmter Faktoren der äußeren und inneren Umgebung erforderlich, von denen die wichtigsten sind:
- ungünstige Schwangerschaft, Geburt, postpartale Periode;
- unangemessenes Fütterungsverhalten der Mutter während der Schwangerschaft und während des Stillens: Verzehr von Antigen-reichen Lebensmitteln wie Zitrusfrüchten, Erdbeeren, Schokolade, rotem Fisch, ethanolhaltigen Getränken, Eiweiß, Nüssen usw. (provoziert Manifestation) atopische Dermatitis in mehr als der Hälfte der Fälle);
- späte Anhaftung an der Brust oder Verweigerung des Stillens ab den ersten Tagen;
- die Verwendung einer nicht angepassten Formel für die künstliche Fütterung;
- Einführung verbotener (oder für sein Alter nicht empfohlener) Lebensmittel in die Ernährung des Kindes;
- Erkrankungen des Verdauungstraktes;
- Dysbiose der Darmflora (Mangel an Lakto- und Bifidobakterien, zusammen mit einem übermäßigen Wachstum von Populationen von Staphylococcus aureus, Escherichia coli, Candida-Pilzen usw.), die eine Bedingung für die Penetration von Nahrungsmittelallergenen durch das Darmepithel schafft (bestimmt bei etwa 9 von 10 Kindern mit atopischer Dermatitis);;
- autonome Dysfunktion;
- hohe Antigenlast;
- ungünstige ökologische Situation;
- das Vorhandensein chronischer Infektionsherde beim Kind (trägt zur Entwicklung einer bakteriellen Sensibilisierung bei).
Nahrungsmittelallergene, die am häufigsten den Beginn pathologischer immunochemischer Reaktionen hervorrufen und die Rolle eines Auslösefaktors für die Entwicklung einer atopischen Dermatitis bei Kindern spielen, sind häufig die folgenden:
- Kuhmilchproteine (86%);
- Hühnerei (82%);
- Fisch (63%);
- Getreide (45%);
- Gemüse und Früchte von orange und roter Farbe (43%);
- Erdnüsse (38%);
- Sojaproteine (26%).

Unterernährung der Mutter während des Stillens ist ein prädisponierender Faktor für atopische Dermatitis
Die Bedeutung der Nahrungsmittelallergie als Ursache für atopische Dermatitis bei Kindern nimmt mit zunehmendem Alter signifikant ab, gleichzeitig nimmt die Bedeutung von Inhalationsallergenen zu: Haushalt (38%), Epidermis (35%) und Pollen (32%).
Formen der Krankheit
Abhängig vom morphologischen Bild der atopischen Dermatitis bei Kindern werden folgende Formen unterschieden:
- exsudativ - Rötung unterschiedlicher Schwere und Schwellung der Haut, mehrere juckende Hautausschläge (oft symmetrisch) in Form von Papeln, Vesikel vor dem Hintergrund der Nässe, die sich in Erosion verwandeln und während des Heilungsprozesses mit Krusten bedeckt sind;
- erythematös-Plattenepithelkarzinom - papulöser Ausschlag, begleitet von starkem Juckreiz, Bildung von Mehrfachkratzern vor dem Hintergrund trockener Haut;
- Lichenoid - Verdickung und Stärkung des Hautmusters, mäßige Infiltration, Trockenheit überwiegen;
- Prurigoid - Mehrere isolierte dichte Papeln, gekrönt von kleinen Vesikeln, vor dem Hintergrund eines verbesserten Hautmusters. Häufiger werden Veränderungen in der Projektion natürlicher Falten und Falten festgestellt.
Entsprechend der Schwere der atopischen Dermatitis bei Kindern wird die atopische Dermatitis in leicht, mittelschwer und schwer unterteilt.
Bei leichter atopischer Dermatitis gibt es eine lokale Hautläsion (nicht mehr als 5% der Gesamtfläche), einen nicht intensiven Juckreiz, der den Schlaf des Kindes nicht beeinträchtigt, leichte Hautmanifestationen (leichte Rötung, Pasteten, einzelne Papeln und Vesikel), Exazerbationen nicht mehr als zweimal im Jahr.
Die mittelschwere Form der Krankheit ist gekennzeichnet durch weit verbreitete Hautläsionen, ziemlich starken Juckreiz, der sich negativ auf die Lebensqualität des Patienten auswirkt, ausgeprägte entzündliche Hautveränderungen, eine Zunahme der regionalen Lymphknoten und 3-4 mal im Jahr auftretende Exazerbationen.

Häufige Bereiche der atopischen Dermatitis
Die schwere Form ist gekennzeichnet durch die Beteiligung von mehr als 50% der Haut am Entzündungsprozess, intensiv, schwächend, stark störend für die Lebensqualität, Juckreiz, starke Rötung und Schwellung der Weichteile, mehrfache Kratzer, Risse, Erosion, Beteiligung aller Gruppen von Lymphknoten am pathologischen Prozess, kontinuierlich wiederkehrender Verlauf.
Krankheitsperioden:
- akut;
- subakut;
- Remission (vollständig oder unvollständig).
Durch die Verbreitung des Prozesses:
- begrenzte atopische Dermatitis - weniger als 5% der Hautfläche sind am Entzündungsprozess beteiligt;
- häufig - nicht mehr als 50% der Haut sind betroffen;
- diffus - mehr als 50% der Hautfläche sind am Entzündungsprozess beteiligt.
Stufen
Je nach Alter durchläuft die atopische Dermatitis bei Kindern mehrere Stadien, die durch ein spezifisches morphologisches Bild gekennzeichnet sind:
- Säuglingsstadium - dauert von der Geburt bis zu 2 Jahren und äußert sich in einer akuten weinenden Entzündung der Gesichtshaut (Stirn, Wangen, manchmal Hals), der Kopfhaut, der Außenfläche der Beine und des Gesäßes;
- Kinderstadium - dauert 2 bis 13 Jahre, Lichenifikationsphänomene überwiegen, der typische Ort für entzündliche Veränderungen sind Hautfalten und -falten, mehr als die Hälfte der Kinder ist am Entzündungsprozess der Weichteile des Gesichts beteiligt (das sogenannte atopische Gesicht), Hautausschläge sind in dieser Zeit lokalisiert Bereiche der Flexionsflächen der Gliedmaßen, der Fossa ulnaris und poplitea;
- Jugend-Erwachsen-Stadium - es gibt ein stark erhöhtes Hautmuster, eine Verdickung der Haut, ihre Trockenheit und ihr Peeling. Typische Orte für entzündliche Veränderungen sind die Haut des Gesichts, der Oberkörper und die Streckflächen der Gliedmaßen.
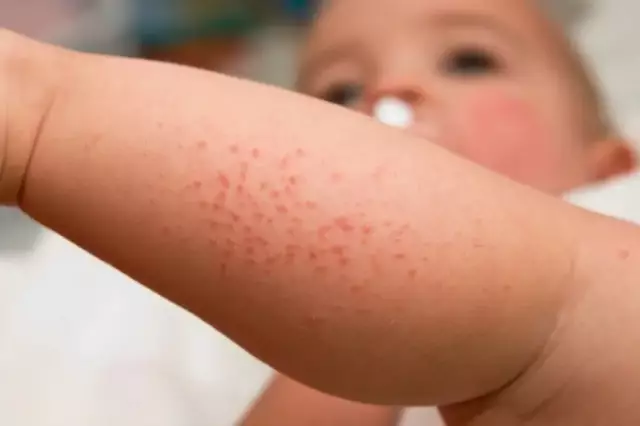
Symptome einer atopischen Dermatitis bei Kindern
Die Hauptsymptome der Neurodermitis bei Kindern:
- Hyperämie und Schwellung der Haut;
- polymorphe Hautausschläge (Papeln, Vesikel), normalerweise symmetrisch, einzeln oder anfällig für Verschmelzung;
- Stärkung und Verdickung des Hautmusters;
- Weinen der Haut;
- Erosion der entzündeten Oberfläche;
- Exkoriation (Kratzspuren);
- das Auftreten von Krusten auf der Oberfläche der Vesikel während der Heilung von Hautfehlern;
- trockene Haut, Peeling, Rissbildung;
- Hautjucken unterschiedlicher Schwere (von unbedeutend bis schmerzhaft, Schlafstörungen und erhebliche Beeinträchtigung der Lebensqualität des Patienten), abhängig von der Schwere der atopischen Dermatitis;
- Das Auftreten von Depigmentierungsherden an der Stelle entzündlicher Veränderungen nach deren Auflösung ist möglich.

Äußere Manifestationen atopischer Dermatitis bei Kindern
Die Intensität schmerzhafter Manifestationen nimmt ab, wenn der Entzündungsprozess in der subakuten Periode nachlässt. Bei unvollständiger Remission bleiben minimale Manifestationen in Form von Abschuppungs-, Trockenheits- und geringfügigen Kratzspuren bestehen. Während der stabilen Remissionsperiode können Resteffekte in Form von Peeling, Trockenheit und Hyper- oder Depigmentierungsherden an Stellen mit entzündlichen Hautveränderungen festgestellt werden.
Diagnose
In den meisten Fällen wird eine atopische Dermatitis bei Kindern auf der Grundlage eines charakteristischen Krankheitsbildes und einer erblichen allergischen Anamnese festgestellt, da es keine Labor- oder instrumentellen Diagnosemethoden gibt, die das Vorhandensein der Krankheit eindeutig bestätigen oder widerlegen.
1980 schlugen JM Hanifin und G. Rajka Kriterien für die Diagnose der atopischen Dermatitis bei Kindern vor (4 Haupt- und mehr als 20 zusätzliche). Für eine zuverlässige Bestätigung der Diagnose war es erforderlich, mindestens drei Kriterien aus beiden Gruppen zu haben. Mitte der 90er Jahre des letzten Jahrhunderts wurden die Kriterien aufgrund ihrer Umständlichkeit überarbeitet, aber selbst in modifizierter Form fanden sie in der pädiatrischen Praxis keine breite Anwendung.
Im Jahr 2007 entwickelte das Vereinigte Königreich das Dokument zur Schlichtung atopischer Ekzeme bei Kindern, mit dem das Vorliegen einer atopischen Dermatitis bei Kindern mit Pruritus in Kombination mit drei oder mehr der folgenden Substanzen bestätigt werden soll:
- das Vorhandensein von Dermatitis in der Beugeroberfläche der Gliedmaßen, einschließlich Hautfalten (Ellbogen- oder Kniekehlenfalten) oder das Vorhandensein von Dermatitis an den Wangen und / oder an den Streckflächen der Gliedmaßen bei Kindern unter 18 Monaten;
- eine Vorgeschichte von Dermatitis;
- gewöhnliche trockene Haut im letzten Jahr;
- das Vorhandensein von Asthma bronchiale oder allergischer Rhinitis (oder das Vorhandensein von atopischen Erkrankungen bei Verwandten der ersten Wahl);
- Manifestation der Dermatitis bis zu zwei Jahren.
Die folgenden Anzeichen sind für die Diagnose der atopischen Dermatitis bei Kindern von großer Bedeutung: Verschärfte Vererbung bei allergischen Erkrankungen, Anzeichen, die auf einen Zusammenhang zwischen einer Verschlimmerung der Dermatitis mit nicht infektiösen Allergenen (Lebensmittel, Epidermis, Pollen) und der positiven Wirkung der Beseitigung des Kontakts mit dem angeblichen Allergen hinweisen.
Laborforschungsmethoden zur Diagnose von Neurodermitis bei Kindern:
- Untersuchung des Spiegels allgemeiner und allergenspezifischer Immunglobuline E (die erhaltenen Daten werden aufgrund der großen Anzahl falsch positiver und falsch negativer Ergebnisse bei Kindern unter 3 Jahren mit Vorsicht bewertet);
- Bestimmung von Klasse-E-Antikörpern gegen Staphylococcus aureus und seine Exotoxine, Pilze (Identifizierung einer möglichen bakteriellen Sensibilisierung);
- Open Food Challenge Test;
- Einstellung von Hauttests (Injektionstest, Hautskarifizierungstests, Anwendungstests).
Behandlung von Neurodermitis bei Kindern
Die Behandlung der Neurodermitis bei Kindern sollte Maßnahmen in folgenden Bereichen umfassen:
- Beseitigung von Provokateuren (sowohl allergen als auch nicht allergen), die die Krankheit verschlimmern;
- lokale externe Therapie;
- systemische Therapie, die bei Ineffektivität von Eliminationsmaßnahmen und der Verwendung externer Wirkstoffe oder bei infektiösen Komplikationen (Infektion der entzündeten Oberfläche) angewendet wird.
Bei Kindern unter 12 Monaten wird die Manifestation einer atopischen Dermatitis in der überwiegenden Mehrheit der Fälle durch die Einnahme von Nahrungsmittelallergenen ausgelöst, bei älteren Kindern ist ein solcher Zusammenhang nicht eindeutig erkennbar.
Eliminierungsmaßnahmen müssen nicht nur in Bezug auf Lebensmittel, sondern auch in Bezug auf Haushalts- und Pollenallergene durchgeführt werden. Die Beseitigung des Kontakts eines Kindes mit atopischer Dermatitis mit Haustieren, Wolle, Fell oder Flaumprodukten kann die klinischen Manifestationen der Krankheit und ihre Schwere erheblich verringern. Die Schaffung einer hypoallergenen Umgebung und Ernährung ist eine Voraussetzung für die erfolgreiche Behandlung von Neurodermitis bei Kindern.
Medikamente zur lokalen Therapie der Neurodermitis bei Kindern:
- hormonelle (Glucocorticosteroid) Arzneimittel mit einem minimalen Spektrum an Kontraindikationen und dem Fehlen systemischer Wirkungen zusammen mit einer starken entzündungshemmenden Wirkung (Methylprednisolon-Aceponat, Alclomethason-Dipropionat, Mometason-Furoat);
- Calcineurin-Inhibitoren;
- Nicht-steroidale entzündungshemmende Medikamente;
- Wenn eine entzündete Oberfläche infiziert ist, werden kombinierte Präparate verwendet, die zusätzlich zu lokalen Glukokortikosteroiden antibakterielle und antimykotische Komponenten enthalten.
- Korneotherapie [Wiederherstellung der Unversehrtheit der Haut mit Hilfe von pflegenden und feuchtigkeitsspendenden Mitteln (Erweichungsmitteln), die auf die Sättigung mit Wasser und die Ernährung der Epidermis abzielen];
- Antihistaminika.
Systemische Behandlung von Neurodermitis bei Kindern:
- Antihistaminika;
- Stabilisatoren von Mastzellmembranen;
- Glukokortikosteroid-Medikamente;
- antibakterielle Arzneimittel (unter Hinzufügung einer bakteriellen Infektion);
- Korrektur der begleitenden Pathologie (Behandlung von Erkrankungen des Magen-Darm-Trakts, Einnahme von Stoffwechselmedikamenten und Antioxidans-Therapie, Normalisierung des Funktionszustands des Nervensystems, Hygiene von Herden chronischer Infektionen);
- Prä- und Probiotika;
- Enterosorbentien;
- Immunmodulatoren;
- Immunsuppressiva.
Neben der medikamentösen Therapie bei der komplexen Behandlung von Neurodermitis bei Kindern werden physiotherapeutische Expositionsmethoden gezeigt: UV-A- und UV-B-Bestrahlung, Akupunktur, hyperbare Sauerstoffversorgung, Magnetotherapie, Lasertherapie. Signifikante positive Ergebnisse bei der Verringerung der Schwere schmerzhafter Manifestationen werden durch die Behandlung im Sanatorium in einem trockenen Seeklima gezeigt.

Behandlungsziele für atopische Dermatitis bei Kindern
Mögliche Komplikationen und Folgen
Die schwerwiegendste Komplikation bei atopischer Dermatitis ist die Infektion mit Kratzern und Weinen (Anhaftung einer bakteriellen, viralen oder pilzlichen Infektion): Impetigo, Follikulitis, Furunkulose, Streptostaphylokokken-Impetigo, eckige Stomatitis, Erysipel, exsudatives Erythem, Pyiformis und ulzerative Infektionen, Herpetizoan-Infektionen lokalisiert in verschiedenen Bereichen der Haut, häufiger auf Gesicht, Gliedmaßen, Rumpf.
Das Ergebnis einer Infektion der Wundoberfläche kann eine Sepsis und in extrem schweren Fällen der Tod sein.
Neben körperlichem Leiden führt atopische Dermatitis häufig zu Veränderungen des psychischen Zustands des Kindes. Anhaltender, qualvoller Juckreiz und Beschwerden durch Hautausschläge führen zu astheno-neurotischen Reaktionen (Schlaflosigkeit in der Nacht, Schläfrigkeit bei Tageslicht, Reizbarkeit, Tränenfluss, verminderte Aktivität, Angst, Verweigerung des Essens usw.). Kosmetische Defekte erschweren die soziale Interaktion mit Gleichaltrigen.
Prognose
Der aktivste Verlauf der atopischen Dermatitis bei Kindern wird in jungen Jahren beobachtet. Wenn sie älter werden, verschwinden die Symptome der Krankheit normalerweise, werden weniger ausgeprägt, die Häufigkeit von Exazerbationen nimmt signifikant ab. In den meisten Fällen verschwindet die atopische Dermatitis bei Kindern spontan in 3-5 Jahren, seltener im Jugendalter.
Wenn die Manifestationen der Atopie im Erwachsenenalter bestehen bleiben, werden die Symptome 30-40 Jahre lang beobachtet, wobei sie sich allmählich zurückbilden und sich auch in Zukunft spontan auflösen.
Die Prognose ist am günstigsten bei komplexer Behandlung, Einhaltung von Ernährungsempfehlungen und Schaffung eines hypoallergenen Umfelds.
Verhütung
- Beseitigung von Lebensmittelprovokateuren.
- Für ausreichende Belüftung in Haushalten sorgen.
- Aufrechterhaltung einer optimalen Luftfeuchtigkeit, Temperatur und Luftreinheit.
- Verweigerung der Verwendung von Möbeln und Einrichtungsgegenständen, die als Staubsammler dienen können (Teppiche, Bücher, Blumen, schwere Vorhänge, Polstermöbel, Stofftiere).
- Verbot der Verwendung von Feder- und Daunenkissen und -decken.
- Weigerung, Haustiere, Vögel und Aquarien zu halten.
- Weigerung, Kleidung aus Pelz und Wolle zu tragen.
- Dispensary Beobachtung durch einen Allergologen.
- Langzeit-Spa-Behandlung im Sommer.
- Durchführung von Restaurationsverfahren (Aushärten, UV-Bestrahlung, Massage).
Eine der wichtigsten vorbeugenden Maßnahmen, die die Schwere der Krankheitssymptome erheblich verringern können, ist die Einhaltung einer hypoallergenen Diät bei atopischer Dermatitis bei Kindern:
- eine Abnahme der Ernährung oder eine vollständige Ablehnung von Lebensmitteln, die die Produktion von Histamin stimulieren, einem Provokateur allergischer Entzündungen (Zitrusfrüchte, Fisch, Kuhmilch, übermäßig süße Lebensmittel, Gewürze, Nüsse, rotes Obst und Gemüse usw.);
- fraktionierte, häufige Mahlzeiten;
- Einführung von fermentierten Milchprodukten, frischen Kräutern, grünem Obst und Gemüse, glutenfreiem Getreide, Rindfleisch, Kaninchenfleisch und Putenfleisch in die Ernährung;
- ausreichende Wasseraufnahme;
- Verweigerung von zuckerhaltigen, kohlensäurehaltigen oder farbstoff- und konservierungsmittelhaltigen Getränken.
YouTube-Video zum Artikel:

Olesya Smolnyakova Therapie, klinische Pharmakologie und Pharmakotherapie Über den Autor
Ausbildung: höher, 2004 (GOU VPO "Kursk State Medical University"), Fachgebiet "Allgemeinmedizin", Qualifikation "Doktor". 2008-2012 - Doktorand der Abteilung für klinische Pharmakologie, KSMU, Kandidat für medizinische Wissenschaften (2013, Fachgebiet "Pharmakologie, klinische Pharmakologie"). 2014-2015 - professionelle Umschulung, Spezialität "Management in Education", FSBEI HPE "KSU".
Die Informationen werden verallgemeinert und nur zu Informationszwecken bereitgestellt. Wenden Sie sich beim ersten Anzeichen einer Krankheit an Ihren Arzt. Selbstmedikation ist gesundheitsschädlich!